Пролежни: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Пролежни — это местная, локализованная травма кожи и/или мягких тканей, как правило, развивающаяся в результате сдавления в сочетании с ишемией у пациентов с нарушениями микроциркуляции.
Разновидности пролежней
Пролежни различаются по размеру и глубине поврежденных тканей: начиная от кожной эритемы до повреждения мышц и костей и классифицируются по глубине пораженной ткани с использованием системы классификации NPUAP/EPUAP/PPPIA (2009, 2014).
Первая стадия (стадия циркуляторных расстройств) характеризуется побелением или умеренным покраснением (эритемой) кожи, а затем синюшностью без нарушений ее целостности. На ощупь кожа в области поражения становится холодной. Симптомом этой стадии может быть локальное онемение, боль при этом либо отсутствует, либо выражена слабо, гипертермии не наблюдается.
Если вовремя не проведены манипуляции, направленные на предотвращение дальнейшего давления, то площадь и глубина участка некроза увеличиваются, и процесс переходит на вторую стадию.
На второй стадии наблюдаются частичная или полная отслойка эпидермиса и поверхностное нарушение целостности кожных покровов. Нередко патологический процесс затрагивает и подкожно-жировую клетчатку.
На этой стадии кожа перестает выполнять свои защитные функции, что значительно увеличивает риск присоединения бактериальной инфекции. Патологический процесс прогрессирует и может достигать уровня подкожно-жирового и мышечного слоев, что означает наступление третьей стадии.
Третья стадия отличается обширным некрозом кожного покрова, который проникает в мышечную ткань, отмечается присутствие раневой инфекции. В большинстве случаев на данной стадии требуется хирургическое вмешательство.
Четвертая стадия характеризуется обширным некрозом мягких тканей с вовлечением в процесс костей, сухожилий или суставов. Она часто сопровождается развитием остеомиелита – гнойно-некротического процесса, который развивается в кости и костном мозге.
Возможные причины пролежней
К значимым факторам риска образования пролежней относят пожилой возраст пациента, когнитивные нарушения, ограниченную двигательную активность, а также коморбидные состояния (недержание мочи и кала, отеки, нарушение микроциркуляции, гипоальбуминемию, недостаточное питание и отсутствие полноценного и правильного ухода).
Причины образования пролежней подразделяют на внутренние и внешние.
Внутренние факторы заболевания и состояния, приводящие к полной или частичной неподвижности больного:
- инсульты, параличи;
- коматозное состояние;
- травмы/операции (спинного и головного мозга, опорно-двигательной системы, ампутация нижней конечности и т.д.);
- истощение, обезвоживание;
- инфекционные заболевания (сепсис, инфекции мочевых путей, инфекционные раневые осложнения);
- тяжелые стадии онкологических заболеваний, сахарный диабет, нарушение кровообращения, системные заболевания, болезнь Паркинсона, ВИЧ, рассеянный склероз;
- индивидуальная толерантность тканей к развитию ишемии.
Внешние факторы, включающие неправильные или несвоевременные действия при лечении и уходе за пациентом:
- влажное белье;
- отсутствие гигиенических мероприятий; несвоевременная замена адсорбирующего белья, моче- или калоприемника; некачественный уход за стомами, зондами, катетерами и дренажами;
- неправильное положение больного в кровати или смена положения больного в кровати реже, чем раз в 2 часа;
- отсутствие противопролежневых систем (матрасов, подушек и др.);
- терапия глюкокортикостероидами, цитостатиками, препаратами моноклональных антител.
Кроме того, к факторам риска образования пролежней врачи относят некоторые средства, которые используются в уходе за больными:
- бриллиантовый зеленый 1%-ный, 2%-ный спиртовой или водный раствор;
- калия перманганата раствор в любых концентрациях;
- фукорцин;
- гексахлорофен;
- камфорный и этиловый спирт;
- одеколон;
- салициловая кислота;
- раствор для обработки поверхности тела пациента на основе шампуня, разведенного спиртом;
- растительные средства, имеющие дубильный эффект (кора дуба, кора ивы, настой зеленого грецкого ореха и др.).
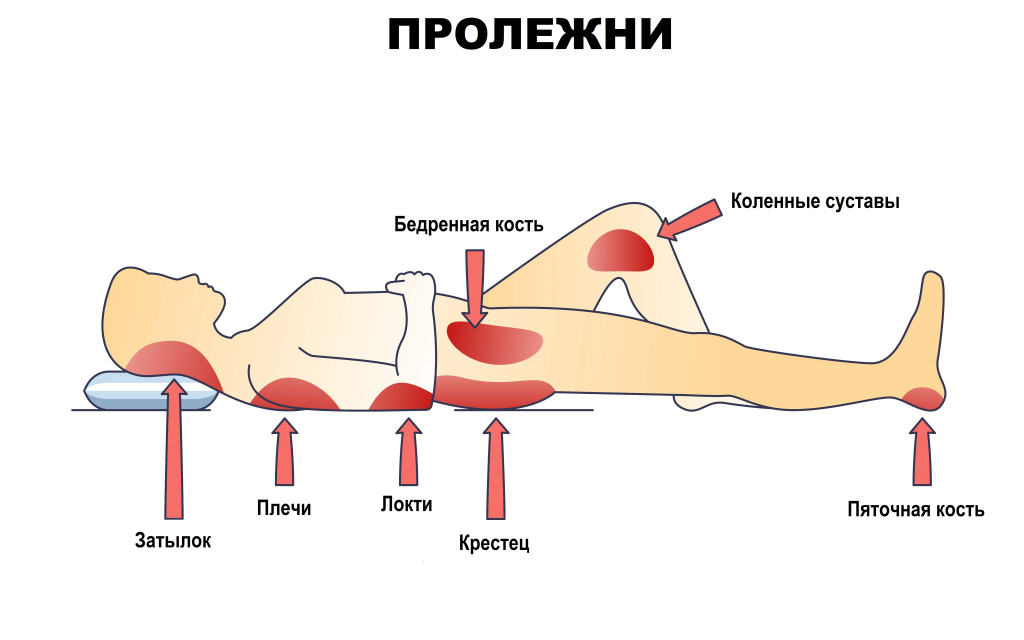
Основной причиной является механическое сдавливание кожи между поверхностью постели и костными выступами: крестцовой кости, затылочной кости, пяточной кости, локтей, коленных и плечевых суставов, большого вертела бедренной кости, то есть там, где в области костных или хрящевых выступов практически отсутствует подкожно-жировая клетчатка.
 Изображение используется согласно лицензии Shutterstock.
Изображение используется согласно лицензии Shutterstock.
Необходимо отметить такую нетипичную локализацию пролежня, как крыло носа. Такие пролежни формируются из-за продолжительного нахождения назогастрального зонда в полости носа, что приводит к сдавлению тканей крыла носа.
Было установлено, что давление 70 мм рт. ст. в течение двух и более часов вызывает необратимые изменения в тканях. А при прекращении давления каждые 5 минут в тканях возникают минимальные изменения.
К каким врачам обращаться
Диагностикой и лечением пролежней занимается врач-хирург.
Диагностика и обследования при пролежнях
Диагностические мероприятия могут включать:
- При длительно незаживающих ранах (особенно обширных) выполняют клинический анализ крови, где может отмечаться умеренное снижение гемоглобина, повышение СОЭ, эозинофилия.






