– Екатерина Александровна, расскажите, пожалуйста, об основных костно-суставных осложнениях, которые встречаются у больных сахарным диабетом.
– Екатерина Александровна, расскажите, пожалуйста, об основных костно-суставных осложнениях, которые встречаются у больных сахарным диабетом.– Е.А.Е.: Костно-суставные осложнения диабета остаются до конца неизученными, особенно на молекулярном уровне. Они могут быть обусловлены изменениями костной и соединительной тканей, суставов и включают в себя остеопению (как у детей, так и взрослых), гиперостоз, остеоартрит, ревматоидный артрит, остеолизис, диабетическую склеродермию, болезнь Дюпюитрена, синдром жесткости рук, синдром запястного канала, сгибательные синовиты (синдром щелкающего пальца, или стенозирующий лигаментит), адгезивный капсулит, или синдром «замороженного плеча», синдром ограниченной подвижности суставов, который может быть маркером риска развития других осложнений СД.
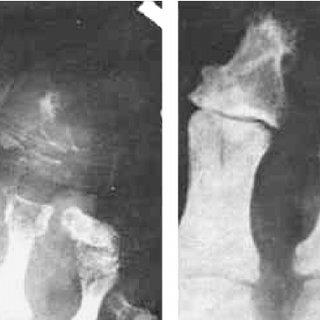 Остеолизис. Фото Arlan Lee Rosenbloom
Остеолизис. Фото Arlan Lee RosenbloomОбщепризнанным является факт остеопении, или снижения минеральной плотности костной ткани при сахарном диабете. Вторичный остеопороз, вызванный СД и известный как «диабетическая болезнь костей», может приводить к длительно существующим болям в костях и нарушениям двигательной активности пациентов, повышая риск инвалидизации и нетрудоспособности.
Влияние как сахарного диабета 1 типа (СД1), так и сахарного диабета 2 типа (СД2) на повышенный риск переломов костей не вызывает сомнений, однако механизмы этого влияния различны. Для СД1 характерна практически полная инсулинопения (крайне низкая концентрация инсулина в крови), влияющая на анаболический тонус костей и приводящая к снижению их минеральной плотности. Тогда как пациенты с СД2 в большинстве случаев имеют нормальную или даже высокую минеральную плотность костной ткани, а риск переломов у них обусловлен изменениями микроархитектуры кости и локальной гуморальной среды, стимулирующей активность остеокластов (клеток, выполняющих функцию разрушения костной ткани).
Появляется все больше доказательств того, что высокий риск переломов при СД2 обусловлен ухудшением качества костей, несмотря на их высокую минеральную плотность. Данные нарушения некоторые авторы называют диабетической остеопатией.
Становится очевидно, что повышенный риск переломов у больных СД2 обусловлен сочетанием рада факторов, в частности, изменением костного метаболизма, нарушением костной микроархитектоники, накоплением конечных продуктов гилкирования, мышечной слабостью, антидиабетической терапией и некоторыми другими причинами.
По данным медицинской литературы, у 25% пациентов с сахарным диабетом встречается диффузный идиопатический гиперостоз скелета, в то время как у населения в целом его распространенность составляет около 2-4%. Специалисты связывают сочетание сахарного диабета 2 типа и диффузного идиопатического скелетного гиперостоза с повышением минеральной плотности костной ткани. В патологический процесс могут вовлекаться позвоночник, череп, кости таза, пяточная и локтевая кости. Пациенты могут отмечать легкую скованность при вставании утром при сохраняющейся подвижности позвоночника. Примерно у трети пациентов с гиперостозом на фоне СД из-за пяточных и локтевых шпор возникает боль в пятке и локтевом суставе.
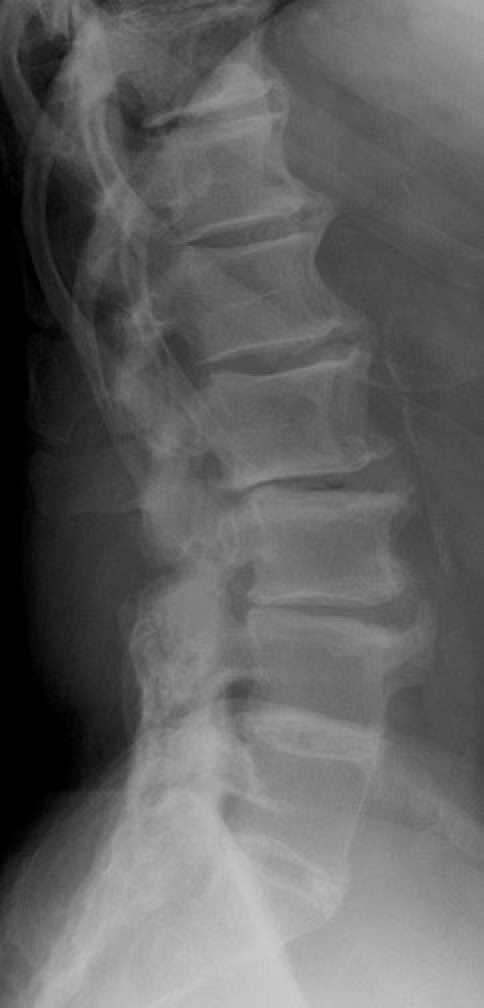 Идиопатический гиперостоз позвоночника. Фото Arlan Lee Rosenbloom
Идиопатический гиперостоз позвоночника. Фото Arlan Lee RosenbloomЭтиология гиперостоза при сахарном диабете непонятна. Его проявления принципиально отличаются от анкилозирующего спондилоартрита, который возникает в более молодом возрасте и вызывает более серьезные проблемы, связанные с утренней скованностью и инвалидизирующей потерей подвижности позвоночника.
Сахарный диабет 2 типа может сочетаться с остеоартритом за счет общего патогенетического фактора, которым является избыточная масса тела.
Остеолиз (также известный как диабетическая остеопатия) переднего отдела стопы рассматривается как локализованный или генерализованный остеопороз дистальной части плюсневых костей и проксимальных фаланг. Степень выраженности болевого синдрома при этом различна, а эритема над пораженным суставом может быть ошибочно принята за флегмону или остеомиелит. Околосуставные эрозии могут напоминать проявления ревматоидного артрита и подагры. Этиология этого поражения костей неизвестна, и восстановление структуры кости обычно происходит спонтанно.
Другие костно-суставные нарушения обусловлены патологией соединительной ткани, развивающейся у больных сахарным диабетом.
По данным исследований, почти у 40% пациентов сахарный диабет сочетается с болезнью Дюпюитрена (БД) – подкожным фиброзом ладонно-апоневротического пространства кистей. Исследователи из Финляндии обнаружили, что распространенность БД одинакова при СД1 и СД2 (~14%), но при СД1 заболевание манифестирует, как правило, в более молодом возрасте. Болезнь Дюпюитрена (контрактура Дюпюитрена), встречающаяся у пациентов с СД, отличается от течения болезни ладонного апоневроза у недиабетических пациентов. Так, у пациентов с сахарным диабетом реже наблюдаются контрактуры пальцев кисти, требующие хирургического лечения. Интересно отметить, что при развитии болезни Дюпюитрена у людей с диабетом поражаются преимущественно третий и четвертый пальцы (без диабета – четвертый и пятый).
Сахарный диабет является наиболее частым сопутствующим заболеванием при карпальном туннельном синдроме. Карпальный туннельный синдром обусловлен компрессией срединного нерва в запястном канале, вызывает парестезию большого, указательного пальца и мизинца с болью, которая часто усиливается ночью. У больных диабетом синдром запястного канала может быть вызван не просто компрессией нерва, но и оказаться проявлением диабетической невропатии со сниженной проводимостью как срединного, так и локтевого нервов. Помимо типичной атрофии мышц тенара кисти, присутствует атрофия внутренних мышц и мышц гипотенара. Развиваются контрактуры пястно-фаланговых и проксимальных межфаланговых суставов всех пальцев в равной степени.
Следующая суставная патология – теносиновит сгибателей, также известный как «спусковой крючок», щелкающий палец и стенозирующий теновагинит. У взрослых пациентов треть множественных теносиновитов сгибателей связана с диабетом. Кроме того, среди больных отмечается преобладание женщин, а также склонность к поражению правой руки и преимущественное вовлечение в патологический процесс большого, среднего и безымянного пальцев. В сухожильном влагалище разрастается фиброзная ткань – особенно там, где сухожилие сужено в своем проходе через фиброзное кольцо (кольцевидная связка). Может присутствовать пальпируемый или слышимый щелчок при разгибании пальца. Во время сгибания или разгибания пальца происходит блокировка сухожилия при прохождении через утолщенный сегмент сухожильного влагалища.
У больных сахарным диабетом несколько чаще, чем в общей популяции, встречается синдром «замороженного плеча», или адгезивный капсулит плеча, и синдром «плеча-руки». У пациентов с СД наблюдается потеря объема движений в плечевом суставе более 50%, присутствуют жалобы на относительно легкий дискомфорт вокруг плечевого сустава из-за болевого синдрома. Кроме того, отмечается сочетание синдрома «замороженного плеча» с ограничением подвижности других суставов (пальцев рук, тазобедренного сустава), вызванное различными причинами.
Еще одно осложнение диабета — синдром ограничения подвижности суставов. При данном синдроме изменения обычно начинаются в пястно-фаланговом и проксимальном межфаланговом суставах мизинца и распространяются медиально, также в патологический процесс может быть вовлечен дистальный межфаланговый сустав. Описываются изменения и ограничение подвижности в плюснефаланговых суставах и более крупных суставах (чаще всего в лучезапястном и локтевом, а также в голеностопном суставе, в шейном и грудопоясничном отделах позвоночника). Ограничение движений не сопровождается болью, устойчиво к физиотерапии и не приводит к значительной потере трудоспособности. Однако ограничение подвижности голеностопного сустава и суставов стопы может способствовать развитию деформаций стоп и падениям.
– Существуют ли факторы, определяющие негативное влияние повышенного уровня глюкозы на суставную и костную ткани?
– Е.А.Е.: В гипергликемических состояниях неферментативное гликирование белков, фосфолипидов и нуклеиновых кислот приводит к образованию конечных продуктов гликирования, оказывающих негативное влияние на качество костной ткани, сухожилий, соединительной ткани.
Известно, что конечные продукты гликирования обладают способностью изменять структуру и свойства коллагена за счет образования ковалентных поперечных связей (так называемые поперечные сшивки коллагена). Коллаген 1 типа также подвержен этому процессу. В результате нарушается адгезия остеобластов (клеток, вырабатывающих костную ткань) к внеклеточному матриксу, что приводит к хрупкости костей. Эти изменения внеклеточного матрикса также снижают активность щелочной фосфатазы в зрелых остеобластах, влияя на минерализацию кости. Высокие уровни провоспалительных цитокинов и активных форм кислорода запускают остеокластогенез и останавливают дифференцировку остеобластов. Следовательно, накопление конечных продуктов гликирования способствует хроническому воспалению и резорбции костей у пациентов с диабетом.
Повреждение околосуставных тканей при сахарном диабете также связывают с изменением структуры и свойств коллагена вследствие гликирования.
В организме человека нет ферментов, способных гидролизовать соединения конечных продуктов гликирования, в результате чего модифицированные белки являются необратимыми продуктами. Эти структуры (конечные продукты гликирования) накапливаются при жизни белка, из которого они были образованы. Продолжительность существования конечных продуктов гликирования равна длительности существования белка, с которыми они связаны. Соответственно, в наибольшей степени накопление конечных продуктов гликирования происходит в тканях с медленным обновлением – хрящевой, костной и в ткани сухожилий.
– Отличается ли механизм развития костно-суставных нарушений при сахарном диабете?
– Е.А.Е.: Биологическая основа диабетического заболевания костей тесно связана со снижением костеобразования и усилением резорбции кости. Окружающая среда с высоким содержанием глюкозы может подавлять физиологичное формирование костной ткани и впоследствии приводить к снижению костной массы.
Тем не менее, все механизмы, связывающие гипергликемию с повреждением костей, суставов одинаково активны как при СД1, так и при СД2.
При сахарном диабете отмечается частая кальцификация сухожилий. В качестве основных предрасполагающих факторов выступают локальная ишемия сухожилий, разрыв коллагеновых волокон и гиалиновая дегенерация.
Избыточный вес и сопутствующие метаболические нарушения при сахарном диабете 2 типа также являются патогенетическими факторами поражения суставов как за счет повышенной нагрузки на них, так и вследствие биохимических изменений дисметаболического характера.
Кроме того, риск переломов у пациентов с СД может увеличиваться на фоне приема медицинских препаратов, применяемых для лечения сопутствующих сахарному диабету заболеваний.
– Какие костно-суставные нарушения возникают на ранних стадиях сахарного диабета, а какие формируются на поздних?
– Е.А.Е.: Исследование 99 детей с недавно диагностированным СД1 показало, что нарушения костного метаболизма присутствуют на самых ранних стадиях заболевания. Однако повышенный риск переломов при СД1 может быть связан с другими изменениями качества кости, вероятно, в результате модифицированной микроархитектоники костной ткани на более поздних стадиях болезни.
Хронические осложнения СД, такие как невропатия, атрофия мышц, ретинопатия и почечная болезнь, приводят к повышению риска переломов на поздних стадиях заболевания. При этом повышенный риск перелома можно рассматривать не как следствие внутреннего воздействия каждого осложнения, а как часть системного процесса разрушения, негативно влияющего на кость. Диабетическая ретинопатия и невропатия увеличивают вероятность падений, тогда как нефропатия может привести к вторичному гиперпаратиреозу и остеодистрофии. Точно так же аутоиммунные заболевания, связанные с СД1 (болезнь Грейвса, глютеновая болезнь, ревматоидный артрит), могут негативно влиять на здоровье костей. Отмечается увеличенный риск переломов у пациентов с сахарным диабетом 2 типа с продолжительностью заболевания больше 10 лет.
Известно, что риск развития синдрома диабетической стопы повышается с увеличением длительности СД, при этом различий по полу и возрасту не выявлено, процесс может сопровождать декомпенсацию заболевания вне зависимости от его типа.
– Как у больных сахарным диабетом протекают костно-суставные нарушения, возникшие еще до дебюта заболевания?
– Е.А.Е.: Персистирующая гипергликемия существенно утяжеляет имеющиеся заболевания опорно-двигательного аппарата.
Сахарный диабет 2 типа часто сочетается с саркопенией (снижением мышечной массы). Связанные с диабетом механизмы, такие как резистентность к инсулину, воспаление, накопление конечных продуктов гликирования и окислительные реакции, негативно влияют на здоровье мышц; в то время как низкая мышечная масса снижает скорость метаболизма и утилизацию глюкозы, что приводит к ускоренному прогрессированию СД2.
Кроме того, сочетание СД2 со снижением мышечной массы значительно увеличивает риск падения и переломов.
Имевшиеся до манифестации диабета деформации стоп, например, плоскостопие, ограничение подвижности суставов стоп, голеностопного сустава, эквинус, могут приводить к появлению зон избыточного давления, образованию наминов, что в сочетании с дистальной сенсорной нейропатией тяжелой степени способно вызвать развитие язвенных дефектов.
Замечу, что костно-суставные нарушения, встречающиеся у больных сахарным диабетом, в ряде случаев отличаются от классических проявлений у недиабетических пациентов. Примером могут служить болезнь Дюпюитрна, адгезивный капсулит плеча и синдром «плеча-руки».
– Какие диагностические методы применяются для постановки диагноза, наблюдения за эффективностью лечения и выявления осложнений?
– Е.А.Е.: Если говорить о диагностике сахарного диабета, то для верификации заболевания, наблюдения за его течением и оценки эффективности проводимой терапии используют ряд лабораторных исследований, которые могут быть скрининговыми и рутинными или более редкими, имеющими определенные показания.
Скрининговым исследованием при диабете можно назвать определение концентрации глюкозы крови. Лабораторными критериями в диагностике сахарного диабета в настоящее время считается уровень глюкозы в сыворотке крови натощак 7,0 ммоль/л и выше или сочетание клинических симптомов сахарного диабета и случайного (независимого от времени предыдущего приема пищи) повышения глюкозы плазмы крови до 11,1 ммоль/л и выше.