Определение
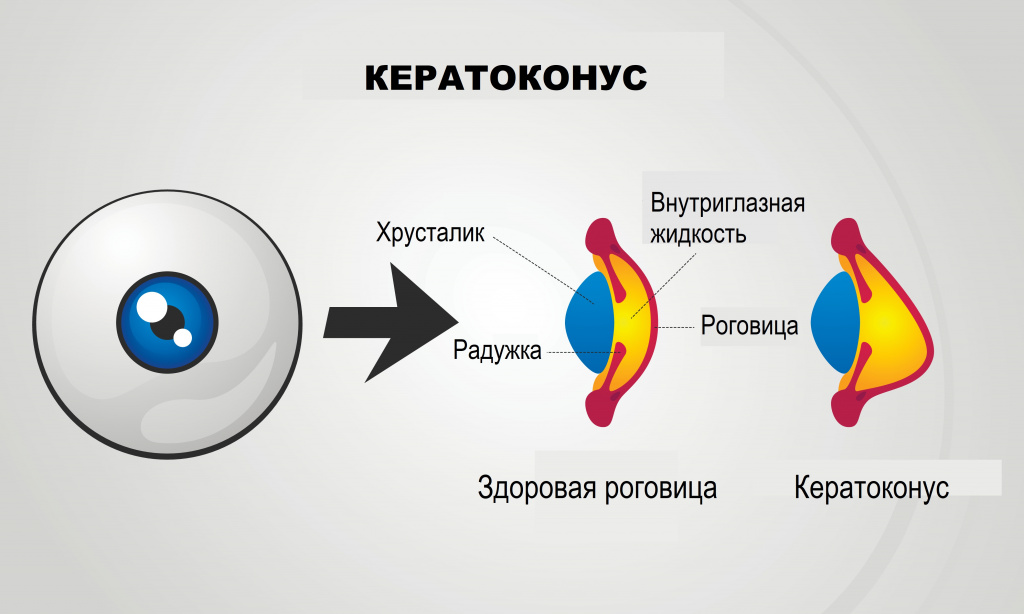
Кератоконус – хроническое заболевание глаз, для которого характерно прогрессирующее утончение центральной или парацентральной области роговицы, в результате чего ее обычная сферическая форма становится конической. Как следствие деформации и дистрофии роговицы зрение постепенно ухудшается.
Природа заболевания связана с нарушением механических свойств основного вещества роговицы. Волокна, формирующие ее структуру, теряют свои прочностные характеристики, и под действием внутриглазного давления роговица выпячивается вперед.
 Изображение используется согласно лицензии Shutterstock.
Изображение используется согласно лицензии Shutterstock.Кератоконус занимает лидирующее место среди всех кератэктазий роговицы. По данным литературы, частота встречаемости кератоконуса составляет от 1:250 до 1:100 000 человек и зависит от региональных, географических и социальных факторов. Важными и особенно негативными аспектами данного заболевания являются поражение лиц молодого и работоспособного возраста, а также высокие показатели инвалидности по зрению.
Среди теорий возникновения заболевания выделяют эндокринную, генетическую, обменную, иммуноаллергическую, вирусную, экологическую и многофакторную.
В основе генетической теории лежит запрограммированная гибель (апоптоз) кератоцитов (клеток стромы роговицы). По данным исследователей, наследственно-семейный характер заболевания наблюдается в 10-32 % случаев. Кератоконус часто сочетается с наследственными синдромами, такими как болезнь Элерса-Данлоса, болезнь Дауна, амавроз Лебера, гемофилия и др.
Согласно обменной теории, важную роль в патогенезе заболевания играют нарушения ферментативных процессов в кератоцитах и, как следствие, нарушение образования коллагена. В результате этих изменений снижается эластичность роговицы, и она приобретает конусовидную форму.
К стимулирующим факторам развития заболевания относят постоянное потирание глаз, аллергические и воспалительные заболевания глаз, дефекты соединительной ткани, прием кортикостероидных препаратов, травмы глаз, длительное нахождение в зоне радиационного загрязнения и др.
Сегодня нет единой классификации кератоконуса. Наибольшую популярность обрела классификация по M. Amsler (1961). Основой для нее являются офтальмометрические изменения и биомикроскопический вид роговой оболочки.
Стадия I: развивается астигматизм, острота зрения снижается незначительно (0,5-1,0), хорошо корригируется цилиндрическими стеклами.
Стадия II: астигматизм нарастает, острота зрения снижается до 0,1-0,4, хотя еще хорошо корригируется очками.
Стадия III: отмечается выпячивание и истончение роговицы, острота зрения снижается до 0,12, плохо корригируется контактными линзами.
Стадия IV: выпячивание истонченной роговицы нарастает, присоединяется ее помутнение, острота зрения 0,01-0,02, не корригируется.
Согласно современной классификации кератоконуса стадии болезни по M. Amsler:
- I и II стадии считаются субклинической, или рефракционной стадией.
- III и IV стадии называются клинической стадией.
Изначально для кератоконуса характерно поражение лишь одного глаза. Со временем при отсутствии адекватного лечения патологический процесс захватывает оба глаза. Основным симптомом является снижение остроты зрения и внезапное появление или увеличение астигматизма, что выражается следующими клиническими проявлениями:
- прогрессирующим снижением зрения;
- искажением объектов в поле зрения – отсутствием четкости дальних объектов с одновременной размытостью объектов, находящихся вблизи;
- неприятными ощущениями в глазах (резью, зудом и жжением);
- слезоточивостью, особенно при ярком свете;
- невозможностью сосредоточить взгляд на объектах маленького размера;
- головными болями, в большинстве случаев сосредоточенными в области лба;
- повышенной утомляемостью глаз, особенно при чтении;
- двоением изображений (диплопией), если смотреть одним глазом (монокулярная полиопия);
- сниженной концентрацией внимания;
- необходимостью частой смены очков и контактных линз;
- заметным невооруженным глазом выпячиванием роговицы (на поздних стадиях).
 Изображение используется согласно лицензии Shutterstock.
Изображение используется согласно лицензии Shutterstock.Острый кератоконус развивается в случае пренебрежения рекомендациями врача или погрешностях в лечении. Его возникновение характеризуется:
- покраснением слизистых оболочек глаза;
- выраженной отечностью роговицы;
- резким помутнением роговицы или внезапной слепотой;
- быстрым ухудшением остроты зрения;
- возникновением интенсивных болевых ощущений в глазах.
- ухудшается успеваемость в школе, ребенок рассредоточенный и невнимательный;
- при чтении ребенок подносит книгу к глазам ближе, чем обычно;
- ребенок начинает щуриться;
- глаза слезятся и краснеют без видимых причин;
- ребенок постоянно жалуется на головные боли;
- на более поздних стадиях дети жалуются на расплывчивость изображения;
- смена очков приводит лишь к краткосрочному улучшению зрения.
Современные возможности диагностики пациентов с кератоконусом позволяют распознать признаки заболевания на доклинических стадиях.
Скиаскопия – метод начальной диагностики кератоконуса. Проводится оценка клинической рефракции глаза (способности к преломлению света). Процедура входит в комплекс диагностики близорукости, дальнозоркости и астигматизма, позволяет с высокой точностью определить степень снижения зрения.
Рефрактометрия – вспомогательный метод диагностики, при помощи которого подтверждается факт деформации роговицы путем обнаружения астигматизма и миопии.
Офтальмометрия, или кератометрия – диагностическая процедура, применяемая для определения радиуса кривизны роговицы.
Картированная пахиметрия – позволяет выявить патологию на ранних стадиях развития заболевания. Служит для определения толщины роговицы глаза.
Оптическая когерентная томография – одновременно является сканером и микроскопом, который позволяет наблюдать структуры сетчатки глаза с максимальной детализацией.
Диафаноскопия – просвечивание глазного яблока направленным узкоконцентрированным пучком света. Можно определить особенности тени на роговице (при кератоконусе она принимает клиновидную форму).
Исследование роговицы методами биомикроскопии, конфокальной и эндотелиальной микроскопии позволяет определить патологические изменения на клеточном уровне.
Особое значение в постановке диагноза играет проведение дифференциации кератоконуса с рядом других офтальмологических нарушений: миопией, астигматизмом, кератоглобусом, герпетическим поражением роговицы и т.д.
Генетически-детерминированные формы можно определить с помощью лабораторной диагностики:
- врожденная сенсорная нейропатия;






