77546
Написано: 16.05.2022
Редактировалось: 20.10.2025
Определение
Нейродермит – кожное воспалительное заболевание неврогенно-аллергического характера с хроническим рецидивирующим течением.
Причины появления нейродермита
В последние десятилетия частота случаев нейродермита увеличивается – доля этого заболевания у пациентов всех возрастных групп, обратившихся за амбулаторной помощью по поводу кожных патологий, составляет порядка 28-30%.
И хотя причины развития нейродермита окончательно не установлены, специалисты сходятся во мнении, что существуют определенные факторы, которые могут способствовать его манифестации:
- нерациональное питание;
- интоксикации;
- нарушения функции внутренних органов (печени, желудка, почек);
- очаги хронической инфекции;
- функциональные нарушения нервной системы – ЦНС, вегетативной (преобладание тонуса симпатической нервной системы);
- эндокринные нарушения.
Замечено, что диффузный нейродермит развивается, когда наблюдается взаимодействие генетических факторов, нарушения барьерной функции кожи, иммунной системы и факторов окружающей среды. Под воздействием триггеров, способствующих развитию нейродермита, происходит активация ряда клеток (Т-лимфоцитов, дендритных клеток, макрофагов, кератиноцитов, тучных клеток и эозинофилов) с избыточной продукцией гистамина, интерлейкинов, IgE-антител. В результате этого процесса происходит нарушение регуляции сосудистого тонуса, что приводит к развитию стойкого белого дермографизма, снижению локальной температуры участков кожи.
Повышенное высвобождение гистамина вызывает упорный зуд и чувствительность кожи.
Нарушения барьерной функции кожи (нарушение липидного обмена, функции сальных и потовых желез) и уровня керамидов (молекул, задерживающих жидкость во внеклеточном пространстве) приводят к сухости кожи и повышенной потере влаги через эпидермис. Это способствует более легкому проникновению в кожу микроорганизмов, грибов, вирусов и развитию иммунного воспаления. Примерно у 80% взрослых больных выявляют повышенный сывороточный уровень IgE-антител к воздушным и пищевым аллергенами. Иммунные нарушения приводят к повышенной чувствительности организма к различным раздражителям. Поэтому у пациентов с нейродермитом нередко наблюдаются такие заболевания, как вазомоторный ринит, бронхиальная астма, сенная лихорадка.Обострение кожного процесса может быть связано с вдыханием аллергенов и употреблением некоторых продуктов (молока, яиц, свинины, мяса птицы, крабов, икры, меда, сладостей, ягод и фруктов, алкоголя, специй, пряностей и т.д.).
Почти у трети пациентов обострению нейродерматоза способствует психоэмоциональный стресс.
Причины и механизмы ограниченного нейродермита изучены мало. Имеют значение хронические функциональные расстройства нервной регуляции с появлением очагов возбуждения в центрах зуда головного мозга, а также сопутствующие заболевания желудочно-кишечного тракта, нарушения гормонального фона. Начало заболевания обычно связано с психоэмоциональными или нейроэндокринными расстройствами.Классификация заболевания
- Ограниченный нейродермит – процесс захватывает отдельные участки кожи.
- Диссеминированный нейродермит – присутствуют несколько очагов ограниченного нейродермита.
- Диффузный нейродермит – разлитое поражение кожного покрова.
- белый – с участками депигментации;
- декальвирующий – с выпадением волос;
- линеарный – с линейным расположением высыпаний;
- бородавчатый – с образованием опухолевидных структур;
- фолликулярный – с появлением папул;
- псориазоформный – с интенсивным шелушением.
Симптомокомплекс нейродермита включает:
- кожные высыпания;
- приступы сильного зуда;
- расчесывание зудящих участков кожи;
- образование корочек, пигментации и утолщение кожи пораженных участков.
У больных могут развиться нарушения сна и аппетита, повышенная утомляемость, адинамия. Отмечается снижение артериального давления, сахара крови, секреции желудочного сока, нарушение функции коры надпочечников и др.
Ограниченный нейродермит характеризуется наличием одного или нескольких поражений в виде бляшек различных размеров и формы. Чаще всего локализуется на ограниченных участках кожи задней и боковых поверхностях шеи, голеностопных суставов, в межъягодичной складке, на половых органах. При осмотре в типичных случаях в очаге ограниченного нейродермита выявляются три зоны: - центральную (лихенификация кожи – утолщение кожи, усиление ее рисунка);
- среднюю (множество папулезных мелких блестящих высыпаний, окружающих центральную зону);
- периферическую – зона гиперпигментации.
Ограниченный нейродермит развивается, как правило, у взрослых лиц среднего и старшего возраста.
Начало диффузного нейродермита обычно отмечается на первом году жизни ребенка. Патологию называют экссудативным диатезом, или детской экземой. Проявления болезни связаны с пищевой аллергией или плохой переносимостью тех или иных продуктов. Развитию заболевания у детей грудного возраста нередко способствует ранний прикорм или искусственное вскармливание.  Изображение используется согласно лицензии Shutterstock.
Изображение используется согласно лицензии Shutterstock.Чаще всего высыпания локализуются на лице, ягодицах, голенях, предплечьях. Обязательным признаком первого периода заболевания является локализация поражения на щеках. В тяжелых случаях процесс может иметь диффузный характер, распространяясь на большие по площади участки кожи. Пораженная кожа напряжена, шелушиться, имеет мелкие пузырьки, которые лопаются и превращаются в эрозии. Эрозии могут быстро подсыхать и покрываться корочками, иногда – сливаться в участки мокнутия, которые постепенно заживают, образуя корки. Зуд при диффузном нейродермите очень сильный, нарушающий сон ребенка.
Течение патологии хроническое, с периодами улучшения в летнее время и обострения – в зимнее.
В большинстве случаев к 3-5 годам заболевание стихает и ребенок выздоравливает.
Нейродермит второго возрастного периода (от 2 лет до полового созревания) характеризуется локализацией процесса в складках (локтевых ямках, на тыльной поверхности кистей и в области лучезапястных суставов, в подколенных ямках и области лодыжек, в ушных складках и складках шеи), хроническим течением, изменением цвета кожи, включая кожу век, проявлениями вегетативной дистонии, волнообразными и сезонными обострениями, реакцией на многие провоцирующие факторы. Имеют значение аллергены окружающей среды (домашняя пыль, пыльца, шерсть домашних животных и т.п.), способствующие развитию бронхиальной астмы астмы и ринита.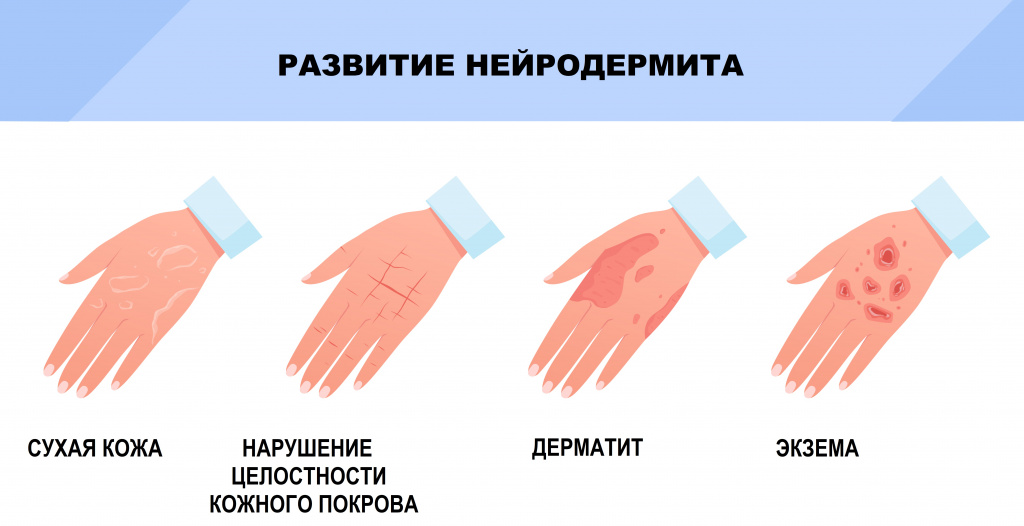 Изображение используется согласно лицензии Shutterstock.
Изображение используется согласно лицензии Shutterstock.Заболевание имеет типичный элемент – папулу (узелок), появлению которой предшествует выраженный зуд. Из-за группировки папул кожа в складках становится инфильтрированной с заметным увеличением рисунка. Цвет очагов – застойно-красный.
К концу второго периода гиперпигментация и складки на веках, придающие ребенку «усталый вид», формируют «атоническое лицо».
Кожа на остальных участках становится сухой, тусклой, шелушащейся, но без выраженного воспаления.Приблизительно у 30% больных заболевание продолжается и переходит во взрослую фазу. Сухая, инфильтрированная кожа приобретает желтовато-серый оттенок, снижается потоотделение. Волосы становятся тонкими и тусклыми. Возникающие папулы склонны к слиянию с образованием очагов лихенификации. В процесс могут вовлекаться любые участки кожного покрова. На поверхности пораженных участков возникают тонкие отрубевидные чешуйки, серозные и геморрагические корочки, линейные трещины. У людей с диффузным нейродермитом отмечаются темные круги под глазами, продольные складки под нижним веком, глубокие ладонные и подошвенные складки, фолликулярный кератоз, проявляющийся чрезмерным разрастанием рогового слоя кожи, нарушением слущивания эпидермиса и закупоркой устьев фолликулов чешуйками эпидермиса.
Поражения кожи всегда сопровождаются зудом, иногда мучительным, который может стать причиной депрессии.
В результате нарушения барьерной функции кожи и расчесов, создающих входные ворота для вторичной инфекции, болезнь нередко осложняется развитием гнойной инфекции (стрептостафилодермией). У детей возможно появление герпетиформной экземы Капоши.
Диагностика нейродермита
Диагноз нейродермита основывается на наличии:
- данных дерматологического осмотра (типичное поражение кожи);
- отягощенного аллергологического анамнеза (наличие сопутствующих аллергических заболеваний);
- положительных кожно-аллергических проб (положительная реакция на аллергены);
- данных биопсии кожи (характерная для нейродермитa морфологическая картина);
- повышенного уровня IgE (общего и аллергенспецифичных IgE).
- клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);






