Панкреатит: причины появления, симптомы, диагностика и способы лечения.
Определение
Панкреатит – это воспалительное заболевание поджелудочной железы с возможным вовлечением окружающих тканей. Проявляется болями в верхней половине живота, вызванными нарушением ее функции – выработки пищеварительных ферментов и гормонов.
Поджелудочная железа выполняет две важные функции:
- экзокринную (внешнесекреторную), заключающуюся в выработке и выделении в двенадцатиперстную кишку ферментов (трипсина, протеазы, амилазы и липазы), которые расщепляют белки, углеводы и жиры;
- эндокринную, состоящую в синтезе инсулина и глюкагона – важнейших гормонов, регулирующи уровень сахара (глюкозы) в крови.
Ферментная недостаточность становится причиной частого расстройства пищеварения, а при длительном течении заболевания появляются признаки недостаточности питания.
В результате нарушения выработки гормонов развиваются изменения углеводного обмена, вплоть до сахарного диабета.
Причины появления панкреатита
Самые частые причины панкреатита – злоупотребление алкоголем, курение, желчнокаменная болезнь.
Употребление алкоголя приводит к повышению вязкости сока поджелудочной железы (панкреатического секрета), закупорке ее протоков и блокированию оттока панкреатического секрета. Из-за нарастающего давления скопившиеся в протоках активные ферменты начинают пропитывать и переваривать ткань железы, вызывая воспаление. А продукты распада этилового спирта оказывают непосредственное повреждающее действие на клетки поджелудочной железы.
Курение провоцирует спазм (сужение) и ишемию (недостаток кровоснабжения) сосудов, в результате повреждение поджелудочной железы усиливается.
Для понимания связи панкреатита и желчнокаменной болезни, нужно знать, что и поджелудочная железа, и желчный пузырь имеют протоки, которые сливаются между собой и впадают в двенадцатиперстную кишку. При желчной колике, когда камень выходит из желчного пузыря, он может закупорить место слияния протоков. Желчь и сок поджелудочной железы под высоким давлением возвращаются в поджелудочную железу и начинают ее «переваривать», вызывая воспаление и некроз (отмирание) ткани поджелудочной железы.
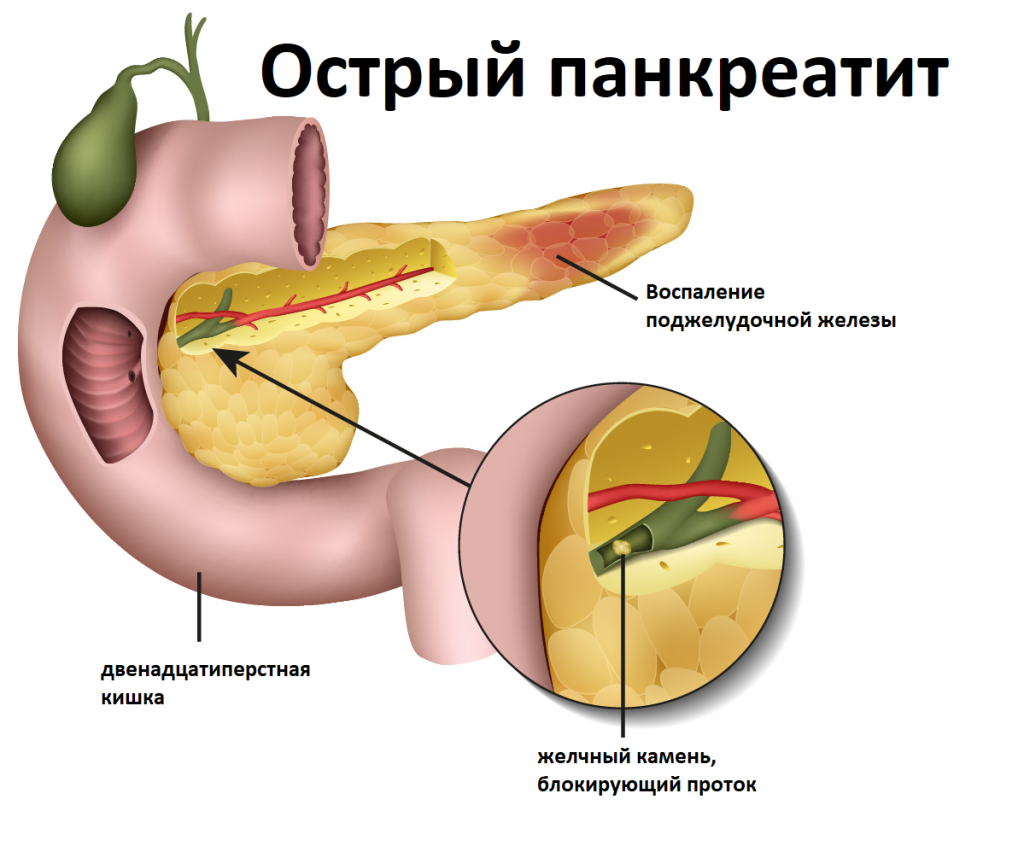 Изображение используется согласно лицензии Shutterstock.
Изображение используется согласно лицензии Shutterstock.
Систематическое переедание и избыток в рационе животных жиров активизируют выработку ферментов, усугубляя их повреждающее действие на железу и усиливая воспалительный процесс.
Классификация заболевания
Существует несколько классификаций панкреатита.
- В зависимости от характера течения выделяют:
а) острый панкреатит;
б) хронический панкреатит.
- В зависимости от причины выделяют:
а) токсический панкреатит - связанный со злоупотреблением алкоголем и курением, реже – с действием лекарственных препаратов и токсинов (продуктов жизнедеятельности бактерий);
б) обструктивный (билиарный) панкреатит - связанный с сужением желчных протоков и протоков поджелудочной железы из-за камней в желчном пузыре, травм, опухолей, кист поджелудочной железы;
в) другие, более редкие причины.
- По тяжести течения выделяют:
а) легкую форму;
б) среднетяжелую форму;
в) тяжелую форму.
Симптомы панкреатита
- Длительная интенсивная боль в верхней половине живота (околопупочной области и подреберьях).
Такая боль может иметь опоясывающий характер или отдавать в спину; усиливаться после еды, реже – натощак, при резких движениях, кашле, глубоком дыхании, уменьшаться в положении сидя или при наклоне вперед.
- Тошнота, повторяющаяся рвота, часто не приносящая облегчения.
- Гиперсаливация (повышенное слюноотделение), отрыжка воздухом или съеденной пищей.
- Отсутствие аппетита, отвращение к жирной пище.
- Диарея (понос) – для панкреатита характерно выделение большого количества зловонного кашицеобразного кала с жирным блеском и кусочками непереваренной пищи.
- Метеоризм (вздутие живота).
- Повышение температуры тела.
- Желтуха (пожелтение кожных покровов, склер и слизистых оболочек).
- Снижение массы тела из-за отсутствия аппетита или чрезмерных ограничений в питании.
- Общая слабость, быстрая утомляемость.
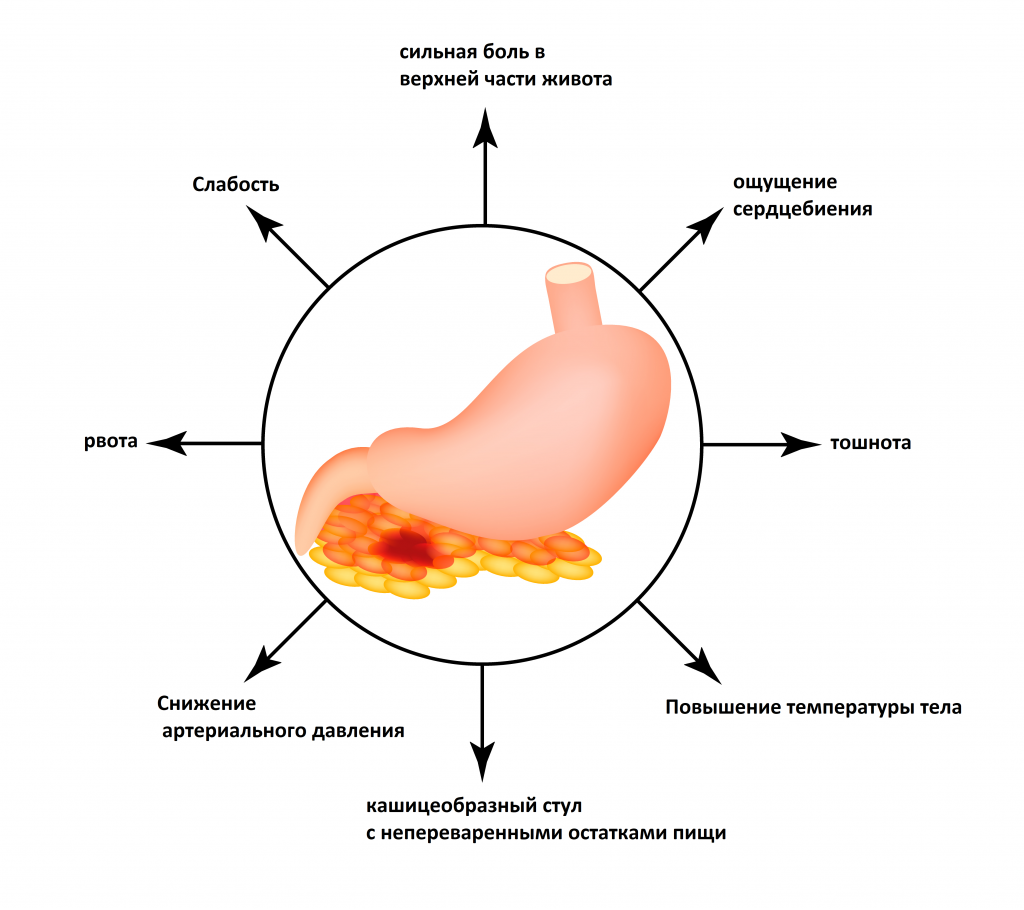 Изображение используется согласно лицензии Shutterstock.
Изображение используется согласно лицензии Shutterstock.
Диагностика панкреатита
Для установления диагноза «Острый панкреатит» или «Хронический панкреатит» помимо врачебного осмотра проводится лабораторная и инструментальная диагностика.
К лабораторной диагностике относятся анализы крови, мочи и кала.
Для выявления признаков воспаления назначают общий (клинический) анализ крови.
Биохимический анализ крови:
а) для оценки функции поджелудочной железы, печени, желчевыводящих путей и выраженности воспаления - альфа-амилаза, липаза, АСТ, АЛТ, общий билирубин, прямой билирубин, ГГТ, щелочная фосфатаза, СРБ;
Мультиспиральную компьютерную томографию (МСКТ) или магнитно-резонансную томографию (МРТ) органов брюшной полости, иногда – с контрастированием, что позволяет более детально, чем УЗИ, оценить размеры и структуру поджелудочной железы, состояние ее протоков, наличие осложнений, исключить патологию других органов брюшной полости.
Эндоскопическое ультразвуковое исследование (ЭУЗИ) органов брюшной полости – высокоинформативный метод даже при минимальных изменениях поджелудочной железы, используемый для определения показаний к хирургическому лечению.
Эндоскопическую ретроградную холангиопанкреатографию (ЭРХПГ), включающую комбинацию рентгенологического и эндоскопического инструментов для оценки состояния протока поджелудочной железы и его ветвей. Исследование позволяет получить секрет поджелудочной железы, а также провести ряд лечебных манипуляций – расширить протоки, извлечь камень и т.д.
Эндоскопическая эластография поджелудочной железы дает возможность определить жесткость и ригидность ткани, оценить степень фиброза (необратимых изменений) и экзокринную функцию поджелудочной железы.
Эзофагогастродуоденоскопию (ЭГДС) проводят для оценки состояния слизистой оболочки пищевода, желудка и двенадцатиперстной кишки.
К каким врачам обращаться
Диагностикой и лечением острого и хронического панкреатита занимаются
врачи-терапевты или врачи общей практики,
хирурги и
гастроэнтерологи.
Важно понимать, что причиной болей в животе могут быть не только заболевания желудочно-кишечного тракта, но и кардиологические, урологические, гинекологические заболевания, а также поражения опорно-двигательного аппарата.
Любые боли в животе обязательно требуют врачебного осмотра для определения тактики лечения.
Лечение панкреатита
Обязательным условием лечения острого и хронического панкреатита является отказ от употребления алкоголя и курения.
В период обострения заболевания рекомендуется голодание. Во время стихания обострения и в период ремиссии пациентам показано полноценное питание 5-6 раз в день небольшими порциями.
Предпочтение следует отдавать продуктам с высоким содержанием белков и сложных углеводов, пищевых волокон, витаминов. Решение об ограничении жиров принимается индивидуально.
Лекарственная терапия включает несколько групп препаратов.
Обезболивающие препараты можно принимать только после осмотра врачом – при возникновении болей (по потребности) или курсом.
При недостаточной выработке поджелудочной железой ферментов врач назначает заместительную терапию ферментными препаратами.
Препараты, снижающие секрецию соляной кислоты в желудке и приводящие к уменьшению выработки сока поджелудочной железы, показаны для купирования обострения панкреатита.
Кроме того, врач может рекомендовать прием витаминов, антидепрессантов (для уменьшения проявлений депрессии и выраженности болевого синдрома). При развитии сахарного диабета проводится коррекция нарушений углеводного обмена.
В ряде случаев может потребоваться хирургическое лечение.
Осложнения
Наиболее частыми осложнениями панкреатита принято считать холестаз (нарушение оттока желчи), инфекционные заболевания (флегмону и абсцесс поджелудочной железы, септические состояния), разрыв псевдокисты (полости, заполненной жидкостью) и протока поджелудочной железы, внутрибрюшное кровотечение, эрозии (поверхностные дефекты слизистой) и язвы в пищеводе, желудке и двенадцатиперстной кишке, аденокарциному поджелудочной железы, сахарный диабет, нарушения углеводного обмена, нарушение всасывания питательных веществ.
Возможны разнообразные сердечно-сосудистые, легочные, гематологические и метаболические осложнения.
Профилактика панкреатита
В качестве профилактики обострения панкреатита рекомендуется принимать пищу не реже 4–5 раз в день равными порциями и не переедать. Питание должно быть разнообразным, включать достаточное количество пищевых волокон, которые содержатся в зерновых, овощах и фруктах. Животные жиры (жирные сорта мяса, наваристые супы, молочные продукты высокой жирности) следует ограничивать.
Важной составляющей профилактики панкреатита является ограничение употребления алкоголя и отказ от курения.
Источники:
- В.Т. Ивашкин, И.В. Маев, А.В. Охлобыстин и соавт. Рекомендации Российской гастроэнтерологической ассоциации по диагностике и лечению хронического панкреатита. Российский журнал гастроэнтерологии, гепатологии, колопроктологии № 4, 2014, с. 70-97.
- Клинические рекомендации. «Хронический панкреатит у взрослых». Российская гастроэнтерологическая ассоциация, Общероссийская общественная организация "Российское общество хирургов", Международная общественная организация "Ассоциация хирургов-гепатологов", Ассоциация "Эндоскопическое общество "РЭндО", Межрегиональная Общественная Организация "Научное сообщество по содействию клиническому изучению микробиома человека". – 2024.
- Т.Е. Полунина. Хронический панкреатит: внешнесекреторная недостаточность и ее коррекция. Лечащий врач № 6, журнал, 2018, с. 71-77.
- Клинические рекомендации «Острый панкреатит». Взрослые. Дети. Разраб.: Общероссийская общественная организация "Российская ассоциация детских хирургов", Общероссийская общественная организация "Российское общество хирургов", Региональная общественная организация "Санкт-Петербургское радиологическое общество", Общероссийская общественная организация содействия развитию лучевой диагностики и терапии "Российское общество рентгенологов и радиологов" , Некоммерческое партнерство "Северо-Западная ассоциация парентерального и энтерального питания", Корпоративная некоммерческая организация "Ассоциация анестезиологов – реаниматологов", Международная общественная организация "Ассоциация гепатопанкреатобилиарных хирургов стран СНГ". – 2024.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
У вас остались вопросы? Запишитесь на прием к врачу в вашем городе по тел. 8 (495) 363-0-363; 8 (800) 200-363-0.
Информация проверена экспертом
Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы - 19 лет
 Изображение используется согласно лицензии Shutterstock.
Изображение используется согласно лицензии Shutterstock. Изображение используется согласно лицензии Shutterstock.
Изображение используется согласно лицензии Shutterstock.





